Что такое гиперлипопротеинемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 25 лет.
Определение болезни. Причины заболевания
Гиперлипопротеинемия (hyperlipoproteinemia) — это повышенное содержание липопротеинов в крови [4] .
Это состояние является частным случаем дислипидемии.
Заболевание может долго протекать без симптомов и выявляться случайно после сдачи анализов. При длительном течении болезни развивается атеросклероз, который приводит к сужению сосудов. Симптомы зависят от того, какие артерии поражены:
- коронарные артерии — боль за грудиной и одышка;
- артерии мозга — головные боли, шум в голове, ухудшение памяти;
- артерии нижних конечностей — боли в ногах при ходьбе.
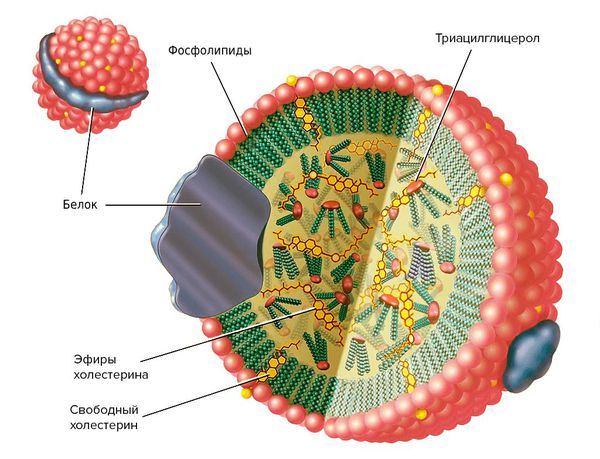
Липопротеины — это растворимые в воде частицы, состоящие из жиров (липидов) и белков (апопротеинов). Они очень важны для организма, поскольку переносят витамины, гормоны и жиры, которые поступают с пищей и синтезируются в печени.
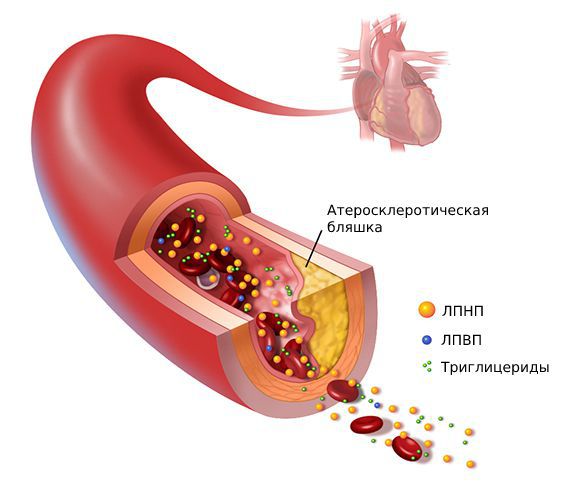
- Плохой, или вредный холестерин, из-за которого развивается атеросклероз. К нему относятся:
- липопротеины низкой плотности (ЛПНП), богатые холестерином;
- липопротеины очень низкой плотности (ЛПОНП), богатые триглицеридами (ТГ).
- Полезный холестерин — липопротеины высокой плотности (ЛПВП), богатые фосфолипидами, наоборот, препятствуют развитию атеросклероза.
Распространённость
Гиперлипопротеинемией в России страдает 58,4 % населения, в Финляндии — 56 %, в США — 39 %, в Греции — 14 %, в Италии — 13 % [5] . С возрастом заболевание встречается чаще: им страдают около 40 % людей в 25–34 года и более 70 % в 55–64 года [1] . У женщин гиперлипопротеинемия встречается реже и развивается на 10 лет позднее, чем у мужчин [6] . Это связано с тем, что они реже курят, а также с защитным действием женских гормонов.
Причины гиперлипопротеинемии
Гиперлипопротеинемии бывают первичными и вторичными. Первичные формы имеют врождённую природу, но встречаются довольно редко: ими страдают 0,25 % населения.
К врождённым гиперлипидемиям относятся:
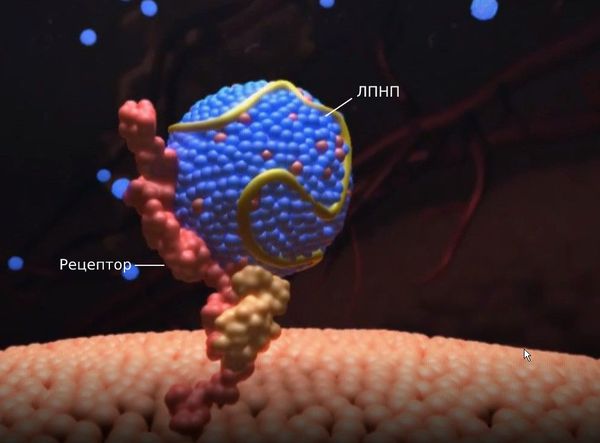
- семейная гиперхолестеринемия — возникает из-за поломки гена, ответственного за образование, структуру и функцию рецептора к липопротеинам низкой плотности (ЛПНП);
- семейный дефект аполипопротеина В-100, при котором снижается способность ЛПНП связываться с рецепторами;
- полигенная гиперхолестеринемия, обусловленная действием дефектных белков нескольких генов и дополнительным влиянием внешних факторов — жирной пищи, богатой холестерином, и низкой двигательной активности;
- семейная гипертриглицеридемия, при которой в крови повышен уровень триглицеридов (соединений глицерина с жирными кислотами).
Вторичные гиперлипопротеинемии обусловлены различными заболеваниями, приёмом некоторых лекарств и неправильным образом жизни.
Наиболее часто заболевание развивается при сахарном диабете, хронической почечной недостаточности, нефротическом синдроме, гипотиреозе, ожирении, желчнокаменной болезни, холестазе, анорексии, частичной или полной потере жировой ткани (липодистрофии), болезнях накопления гликогена, сильном стрессе, сепсисе, беременности, остром гепатите, системной красной волчанке и лимфоме.
Лекарства, которые могут привести к гиперлипопротеинемии:
- Прогестерон и эстрогены, входящие в состав женских гормональных препаратов.
- Циклоспорин — лекарство, подавляющее иммунную систему. Применяется после трансплантации органов, при пересадке костного мозга и лечении тяжёлых форм ревматоидного артрита, псориаза, нефротического синдрома.
- Тиазиды — мочегонные препараты, которыми лечат гипертонию и различные отёки. Как правило, уровень липидов в крови повышается при приёме высоких доз тиазидов.
- Бета-блокаторы, используемые для лечения гипертонии и ИБС.
- Глюкокортикоиды.
К развитию гиперлипопротеинемии часто приводит неправильный образ жизни на фоне хронических заболеваний. К неблагоприятным факторам относятся:
- неправильное высококалорийное питание с большим содержанием холестерина и насыщенных жиров;
- низкая физическая активность — способствует ожирению, артериальной гипертензии, инсулинорезистентности, что увеличивает риск развития атеросклероза;
- чрезмерное употребление алкоголя — нарушает работу печени и повышает артериальное давление;
- курение — способствует изменению липопротеинов, делая их более вредными, и снижает уровень полезного холестерина (ЛПВП).
Также важно отметить причины, из-за которых снижается уровень ЛПВП. Помимо курения, к ним относятся недостаточное питание и ожирение. Концентрация защитных липопротеинов может уменьшаться при приёме бета-блокаторов и анаболических стероидов.
Уровень общего холестерина может быть выше нормы и у здоровых людей, например при неправильной подготовке к анализу крови и во время беременности.
Гиперлипопротеинемия при беременности
У беременных женщин уровень общего холестерина повышается в 1,5–2 раза. Он резко возрастает в начале II триместра, когда активно формируется плацента. Холестерин — это основа для её клеток, поэтому чем больше срок беременности, тем выше его уровень.
Холестерин также нужен для образования женских половых гормонов, которые усиленно вырабатываются при беременности. Через несколько дней после родов его уровень нормализуется и больше не будет расти. Повышенный холестерин при беременности маме и ребёнку не вредит [1] .
Симптомы гиперлипопротеинемии
Гиперлипопротеинемия может длительное время протекать бессимптомно. Повышенный уровень вредных липидов выявляется при анализах, но клинические симптомы долго не возникают.
При врождённых гиперлипопротеинемиях, вызванных генетическими факторами, симптомы появляются рано. Уровень холестерина при врождённых формах болезни всегда выше 6,5 ммоль/л. Он колеблется от 7 до 13 ммоль/л и выше.
Симптомы первичной гиперлипопротеинемии
К характерным проявлениям гомозиготной семейной гиперхолестеринемии, при которой человек наследует дефектный ген от обоих родителей, относятся:
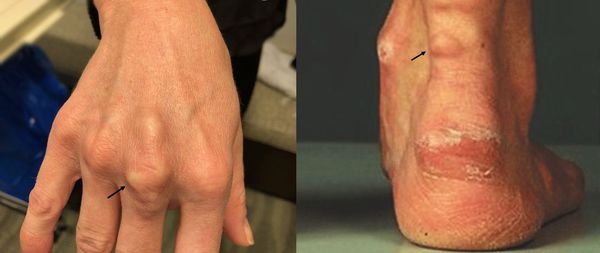
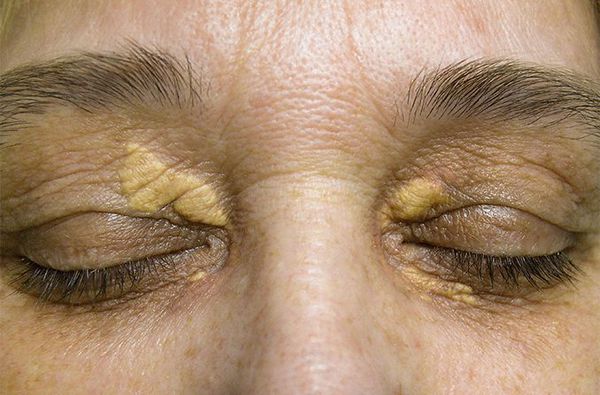
- Ксантоматоз сухожилий (ахиллова сухожилия и разгибателей пальцев кисти) — желтоватые отложения холестерина в виде очагов в области сухожилий. Ксантомы позволяют врачу заподозрить серьёзные нарушения липидного обмена.
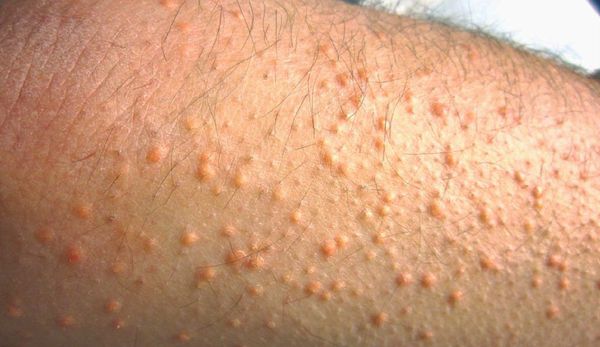
- Внезапное появление множества эруптивных ксантом — сыпь на слизистой оболочке рта, коленях, локтях и ягодицах.
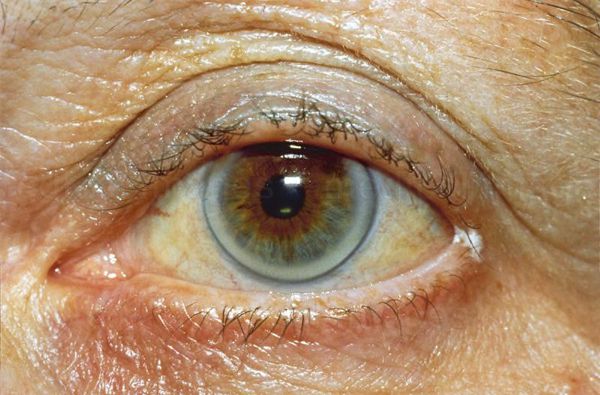
- Отложение липидов по краю радужной оболочки глаз у людей младше 30 лет.
- Развитие атеросклероза и ИБС до 20 лет, иногда в первые годы жизни.
- Выраженное повышение холестерина — обычно от 13 ммоль/л.
- Высокий уровень липопротеинов низкой плотности.
При семейной гипертриглицеридемии в крови повышается уровень триглицеридов (до 2,8–8,5 ммоль/л) и липопротеинов очень низкой плотности.
Клинически заболевание выражено слабо, хотя у больных можно выявить признаки медленно развивающегося атеросклероза артерий [2] . Пациенты, как правило, умирают до 30 лет от ИБС.
Симптомы вторичной гиперлипопротеинемии
При вторичных гиперлипопротеинемиях симптомы зависят от расположения поражённых атеросклерозом артерий, степени и количества вовлечённых сосудов.
Долгое время уровень вредных липопротеинов растёт, а содержание защитных липопротеинов снижается, но симптомы отсутствуют. Они появляются по мере развития атеросклероза.
К таким признакам относятся:
- преждевременное старение;
- рано поседевшие волосы на голове, а также на груди у мужчин;
- множественные жёлтые липидные образования на теле, животе, ягодицах и коже лба (ксантомы) и жёлтые пятна на веках (ксантелазмы);
- «симптом червячка» — движение уплотнённой лучевой артерии при измерении артериального давления;
- старческая дуга — серовато-дымчатое колечко по краю радужной оболочки глаз, возникшее из-за отложения липидов.
В зависимости от того, какие артерии повреждены атеросклерозом, возникают следующие симптомы:
- При атеросклерозе коронарных артерий развивается ишемическая болезнь сердца. Для стенокардии, одной из наиболее частых клинических форм ИБС, характерны приступообразные сжимающие и давящие боли в области сердца или за грудиной. Боль часто распространяется в левое плечо, лопатку и руку (кисть и левый мизинец). Более тяжёлой формой ИБС является инфаркт миокарда. Его самый характерный симптом — интенсивная давящая боль в загрудинной области, слева от грудины или даже во всей грудной клетке. Боль продолжается несколько десятков минут.
- При атеросклерозе грудной аорты у больного может наблюдаться аорталгия — давящая или жгучая боль за грудиной, распространяющаяся на обе руки, шею, спину и живот. В отличие от стенокардии, боль постоянная, может продолжаться часами и сутками. При выраженном расширении грудной аорты сдавливается близко расположенный пищевод и затрудняется глотание.
- При поражении дуги аортыкружится голова, пациент может потерять сознание. При резком повороте головы возможны судороги и временная потеря мышечной силы (парез).
- При атеросклерозе брюшной аорты сужаются устья отходящих от неё артерий, питающих пищеварительный тракт. Из-за этого нарушаются его моторная и секреторная функции. Закупорка артерии может привести к инфаркту кишечника — омертвению и гибели его участка из-за недостаточного кровоснабжения.
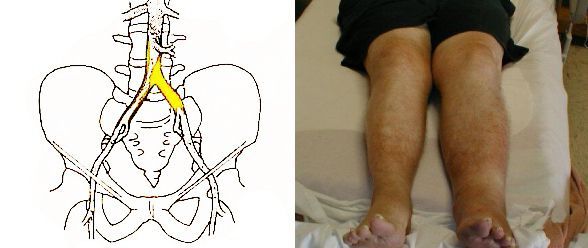
- При облитерирующем (перекрывающем просвет) атеросклерозе артерий нижних конечностей появляются слабость, немеют ноги, возникает ощущение зябкости, повышается утомляемость при ходьбе, выпадают волосы и нарушается рост ногтей на ногах. Также боль возникает в икроножных мышцах при ходьбе. Она заставляет больного часто останавливаться, после чего проходит (синдром перемежающейся хромоты). Нарушается трофика кожи в области стоп и голеней, образуются трофические язвы и гангрены, ослабляется пульс артерий стоп и голеней.
- При атеросклерозе церебральных артерий больных беспокоят головокружения, головные боли, шум в голове и звон в ушах. Также у пациентов снижается память и нарушается сон.
- При атеросклерозе почечных артерий ухудшается кровоснабжение почек, из-за чего стойко повышается артериальное давление. При критическом сужении артерии, питающей почку, развивается её инфаркт [4] .
Патогенез гиперлипопротеинемии
Первичные гиперлипопротеинемии вызваны мутациями в генах, которые ответственны за образование и работу рецепторов к липопротеинам низкой плотности. При гетерозиготной форме семейной гиперхолестеринемии ЛПНП-рецепторы могут быть наполовину полноценными, а при гомозиготной форме — практически полностью отсутствовать. Из-за этого дефекта рецепторы не захватывают липопротеины, они хуже распадаются и не выводятся из организма, поэтому их уровень в крови растёт.
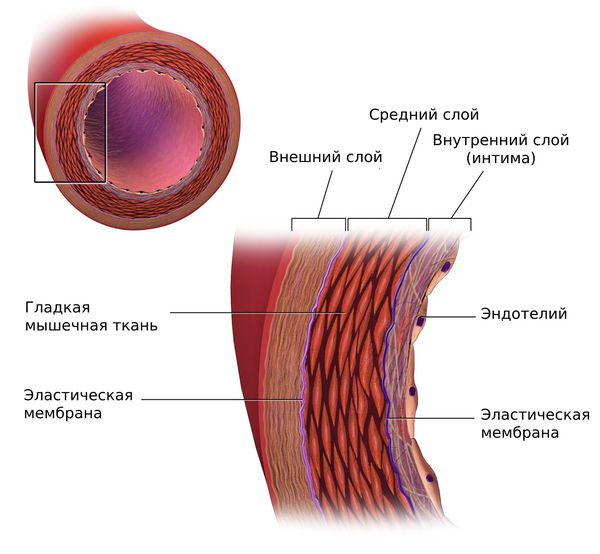
При вторичных гиперлипопротеинемиях повреждается внутренняя оболочка артерий и в неё активно проникают липопротеины.
Липопротеины подразделяются на два вида:
- атерогенные — способствуют развитию атеросклероза;
- неатерогенные — препятствуют ему.
Атерогенность зависит от размеров и физико-химических свойств липопротеиновых частиц.
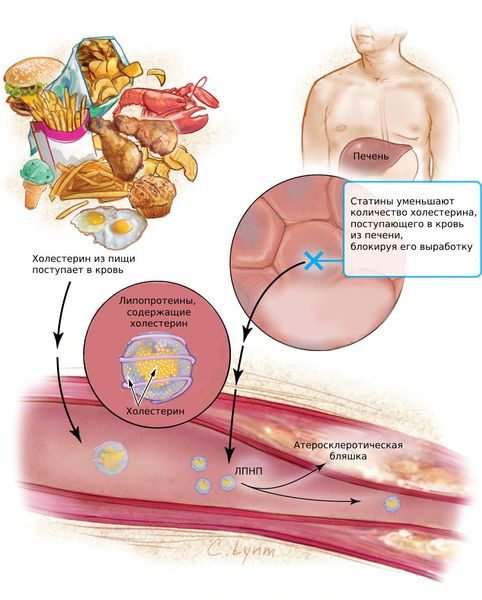
Липопротеины высокой плотности (ЛПВП) легко проникают в сосудистую стенку и также легко её покидают. Они переносят холестерин из периферических тканей, в том числе из стенок артерий, в печень. Затем холестерин выделяется вместе с желчью. Таким образом, липопротеины высокой плотности препятствуют развитию атеросклероза [2] .
Липопротеины очень низкой плотности и липопротеины низкой плотности (ЛПОНП и ЛПНП) являются атерогенными и проникают во внутреннюю оболочку артерий (интиму) при повреждении эндотелия.
Дисфункцию эндотелия артерий вызывают:
- артериальная гипертензия;
- значительное повышение в крови атерогенных липопротеинов, богатых холестерином;
- курение;
- недостаток кислорода в тканях;
- вирусные инфекции и др.
Под влиянием этих факторов эндотелий разрыхляется и истончается. Расширяются щели между клетками, возникает отёк, клетки и волокнистые структуры внутренней оболочки артерий разъединяются, и частицы атерогенных липопротеинов проникают в интиму артерий.
Затем к этим частицам присоединяется глюкоза. Процесс модификации липопротеинов называется гликозилированием, или гликированием. Он особенно интенсивен при сахарном диабете и избытке глюкозы в крови. В результате нарушается взаимодействие ЛПНП с рецепторами клеток, замедляется распад липопротеинов и, следовательно, развивается гиперлипопротеинемия. Гликирование защитных ЛПВП ускоряет их распад.
Второй путь модификации липопротеинов низкой плотности — пероксидация, или перекисное окисление. Это важнейший фактор развития атеросклероза. В организме постоянно образуются свободные радикалы: ионы, атомы или молекулы с одним неспаренным электроном на своей орбите. Поскольку у них есть свободное место для электрона, они стремятся отнять его у других молекул. Так окисляются любые соединения, с которыми они соприкасаются. Пероксидация ЛПНП делает их высокоатерогенными.
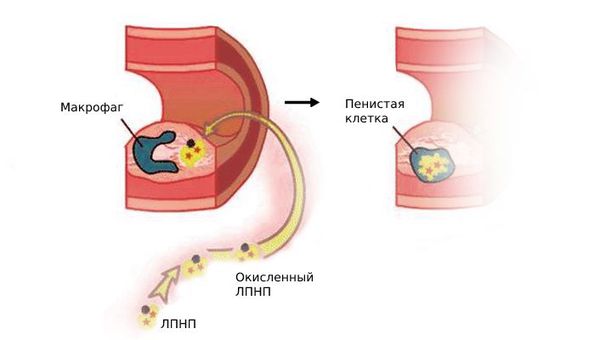
Следующий этап атерогенеза — пропитывание интимы артерий циркулирующими лейкоцитами (моноцитами), которые трансформируются в макрофаги. Они захватывают модифицированные ЛПНП, содержание холестерина в макрофагах быстро нарастает, и они превращаются в пенистые клетки.
Пенистые клетки остаются в интиме артерий и погибают. При этом они выделяют накопленный холестерин, который образует липидные пятна и полоски, а затем атеросклеротические бляшки.
На следующем этапе в атеросклеротические бляшки перемещаются гладкомышечные клетки. Бляшки разрастаются, и в них образуются микрососуды. Новая микрососудистая сеть может способствовать развитию осложнений: воспалению, кровоизлияниям в бляшках и образованию микротромбов [6] .
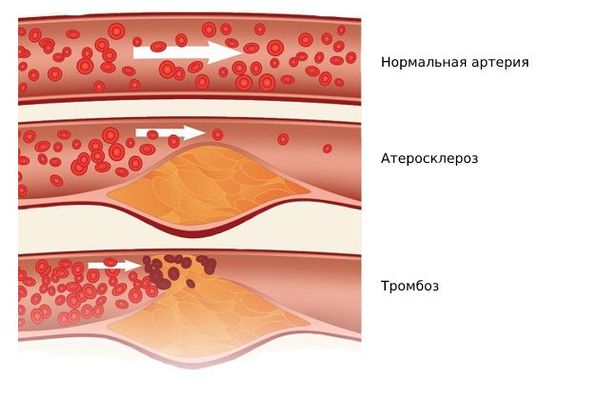
Одним из наиболее серьёзных осложнений атеросклероза является тромбоз в области бляшки — частичная или полная закупорка артерии тромбом. Образованию тромба предшествуют надрывы и разрывы фиброзной покрышки бляшки, а также повреждение эндотелия самой бляшкой. Иногда атеросклеротическая бляшка становится источником эмболий, при которых её оторвавшийся кусочек закупоривает какой-либо сосуд.
Осложнением атеросклеротической бляшки также является атерокальциноз — отложение солей кальция в стенке сосудов.
Атеросклероз приводит к сужению артерий. В дальнейшем возникает критическая ишемия соответствующего органа, что может закончиться инфарктом, т. е. омертвением его ткани [4] .
Классификация и стадии развития гиперлипопротеинемии
Наиболее распространена классификация липопротеинов в зависимости от плотности:
- хиломикроны — переносят холестерин и жирные кислоты, поступающие с пищей, из кишечника в периферические ткани и печень;
- липопротеины очень низкой плотности (ЛПОНП) — переносят холестерин, триглицериды и фосфолипиды от печени к периферическим тканям;
- липопротеины низкой плотности (ЛПНП) — также переносят холестерин, триглицериды и фосфолипиды от печени к периферическим тканям;
- липопротеины промежуточной плотности (ЛППП) — подкласс ЛПНП, образуются при распаде ЛПОНП;
- липопротеины высокой плотности (ЛПВП) — содержат много фосфолипидов и переносят холестерин от периферических тканей к печени [4] .
По участию в развитии атеросклероза липопротеины подразделяются на три класса:
- Антиатерогенные (защитные). К ним относятся ЛПВП, которые проникают в сосудистую стенку и легко её покидают. ЛПВП удаляют холестерин из периферических тканей, в том числе со стенок артерий. Они переносят его в печень, а затем он выводится с желчью. ЛПВП препятствуют развитию атеросклероза.
- Атерогенные (вредные) — ЛПНП и ЛПОНП. Они легко проникают в сосудистую стенку, изменяются и задерживаются в ней. Способствуют развитию атеросклероза.
- Неатерогенные липопротеины — к ним относятся хиломикроны, не проникают в сосудистую стенку и не способствуют развитию атеросклероза.
Типы гиперлипопротеинемии
Гиперлипопротеинемии подразделяются на следующие типы:
- Первичные — наследственные, или врождённые, например семейная гиперхолестеринемия и гипертриглицеридемия.
- Вторичные — приобретённые, могут быть обусловлены:
- заболеваниями — сахарным диабетом, ожирением, гипотиреозом, хронической болезнью почек, нефротическим и холестатическим синдромами;
- приёмом некоторых лекарств — мочегонными препаратами и бета-блокаторами;
- неправильным образом жизни — нерациональным питанием, низкой физической активностью и курением.
Также широко применяется классификация гиперлипопротеинемий, предложенная Фредриксоном и соавторами в 1967 году:
- ГиперлипопротеинемияI типа — высокое содержание в крови триглицеридов и хиломикронов (атерогенность не доказана).
- Гиперлипопротеинемия II типа (очень атерогенные типы):
- IIа тип — избыток холестерина и ЛПНП;
- IIb тип — повышены холестерин, ЛПНП и ЛПОНП.
- III тип — повышены триглицериды, холестерин и ЛППП (очень атерогенный тип).
- IV и V тип — повышены ТГ, ЛПОНП и хиломикроны.
Осложнения гиперлипопротеинемии
- Атеросклеротическое повреждение артерий, из-за которого развивается ишемия соответствующего органа — ишемическая болезнь сердца, ишемия мозга, нижних конечностей, кишечника, почек и др.
- Инфаркт миокарда. Развивается при критическом сужении артерий сердца, может стать причиной внезапной смерти.
- Инсульт. Тяжёлый обширный инсульт — это осложнение атеросклероза церебральных артерий, в результате которого нарушается сознание, речь, возникает паралич, из-за чего человек становится инвалидом.
- Инфаркт кишечника — омертвение стенки кишечника из-за критического сужения питающих его артерий. Может привести к воспалению брюшины (перитониту).
- Аневризма аорты. Может стать причиной разрыва аорты и массивного кровотечения.
- Синдром Лериша — хроническая закупорка разветления аорты. Сопровождается симптомами перемежающейся хромоты и болями в икроножных мышцах, требующими периодически останавливаться при ходьбе [4] .
Диагностика гиперлипопротеинемии
Диагностика гиперлипопротеинемий состоит из осмотра, лабораторных исследований и инструментальных методов.
Осмотр
При осмотре врач обращает внимание на признаки, указывающие на нарушение обмена липидов:
- ксантомы и ксантелазмы;
- старческая дуга;
- «симптом червячка» — движение уплотнённой лучевой артерии под кожей при измерении артериального давления.
Измерение артериального давления
Всем пациентам с подозрением на нарушение липидного обмена измеряют артериальное давление (АД). Артериальная гипертензия способствует развитию атеросклероза, поэтому важно вовремя выявить её, снизить АД и следить за тем, чтобы оно не превышало целевой уровень ( [4] .
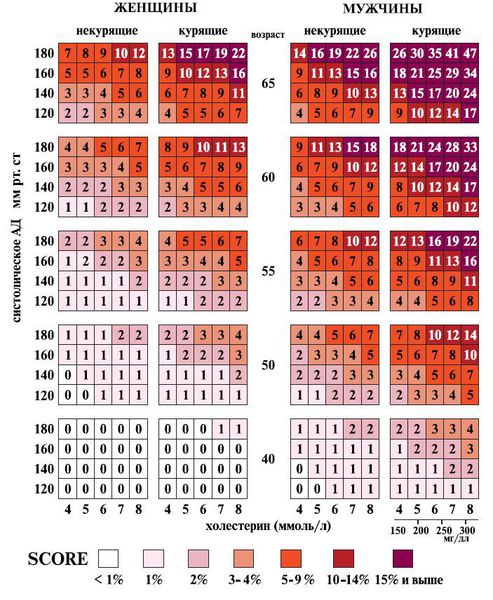
При диагностике важно определить общий кардиоваскулярный риск по шкале SCORE, так как это влияет на лечебную тактику [7] .
Шкала SCORE — это тест-калькулятор для оценки сердечно-сосудистого риска.
Сердечно-сосудистый риск зависит от сочетания следующих факторов:
- пола и возраста;
- систолического артериального давления;
- уровня общего холестерина;
- статуса курения.
По шкале SCORE пациенты попадают в категории низкого, умеренного, высокого и очень высокого риска.
Полученное значение показывает вероятность смерти от сердечно-сосудистого заболевания в ближайшие 10 лет.
Также всем пациентам необходимо проверить состояние печени. Для этого исследуется уровень печёночных ферментов (АСАТ, АЛАТ). Анализ позволяет определить, можно ли назначать статины — препараты для снижения уровня липопротеинов.
Не менее важно проверить состояние щитовидной железы. Для этого исследуется уровень тиреотропного гормона (ТТГ), так как гипотиреоз может быть причиной нарушений липидного обмена и требует коррекции.
Также при гиперлипопротеинемии необходимо определить уровень глюкозы в крови, поскольку сахарный диабет способствует быстрому развитию атеросклероза.
Инструментальные методы диагностики
Для выявления атеросклероза используются:
- ангиография — рентгенологический метод, при котором в кровь вводится контрастное вещество и визуализируется сосудистое русло;
- компьютерная ангиография — современный метод исследования артерий сердца, позволяющий получить подробное изображение кровеносных сосудов и оценить характер кровотока;
- ультразвуковой метод (УЗИ) — исследуются сонные и вертебральные артерии, оценивается толщина внутреннего слоя артерий (в норме 0,6–0,8 мм) и наличие в них бляшек;
- электронно-лучевая томография (ЭЛТ) — позволяет получить трёхмерное изображение сердца, оценить содержание кальция в коронарных артериях и выраженность атеросклероза, а также определить локализацию атеросклеротических бляшек;
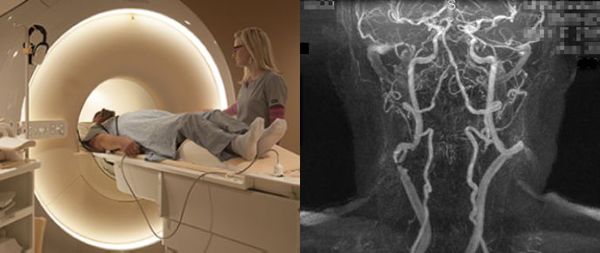
- магнитно-резонансная ангиография с трёхмерной реконструкцией изображения — это современный безопасный метод, с помощью которого можно оценить состояние кровеносных сосудов в любом органе без облучения организма рентгеновскими лучами [2] .
Лечение гиперлипопротеинемии
Диета
Если у пациента нет симптомов, то лечение начинают со специальной диеты. Коррекция питания позволяет уменьшить уровень холестерина на 5–10 %.
- Меньше есть жиров животного происхождения (до 30 % от суточной калорийности).
- Включить в рацион растительные масла: подсолнечное, оливковое и хлопковое (до 25–30 мг в сутки). Они являются источником полиненасыщенных жирных кислот, которые нормализуют обмен холестерина.
- Есть меньше продуктов, богатых холестерином: печени, почек, мозгов, жирных сортов мяса, желтков яиц, майонеза, жирных соусов.
- Мясо не жарить, а отваривать, но исключить сильно наваристые бульоны.
- Есть не более 40–50 г сахара в день, ограничить потребление конфет, тортов, выпечки, сладких напитков и фруктовых нектаров. Избыток сахара способствует развитию атеросклероза.
- 1–2 раза в неделю пить свежевыжатые соки из яблок, апельсинов и моркови.
- Не увлекаться крепким чаем и кофе, так как они могут повышать артериальное давление, вызывать сердцебиения и бессонницу.
- Есть не более 3–5 г соли в сутки.
- Есть больше овощей, фруктов, круп (особенно геркулеса) и изделий из муки грубого помола.
- Два раза в неделю есть рыбу, готовя её на пару или на гриле.
- Салаты заправлять оливковым маслом, лимонным соком, травами и специями [3] .
Важно помнить, что холестерин не только поступает извне, но и образуется в организме. Поэтому полностью отказываться от продуктов, содержащих жиры, не стоит.
Медикаментозное лечение
При сердечно-сосудистых заболеваниях, сахарном диабете, хронической болезни почек и высоком риске по шкале SCORE показан приём препаратов, снижающих холестерин. Однако в ряде случаев пациентам даже с умеренным риском может потребоваться медикаментозная терапия. Она поможет уменьшить вероятность развития атеросклероза.
Для коррекции уровня атерогенных липидов препараты принимают длительно, чаще всего пожизненно. При снижении уровня ЛПНП риск возникновения сердечно-сосудистых заболеваний уменьшается на 30–40 % [9] .
Группы препаратов для лечения гиперлипопротеинемии:
- статины;
- фибраты;
- ингибиторы всасывания холестерина в кишечнике;
- секвестранты желчных кислот;
- ингибиторы фермента PCSK9;
- n-3 жирные кислоты [8] .
Статины
Статины (Аторвастатин, Розувастатин, Питавастатин) — это наиболее эффективные средства для снижения холестерина. Они блокируют фермент, который участвует в его образовании и тем самым подавляет выработку холестерина в печени. Статины снижают содержание липопротеинов низкой плотности (ЛПНП) и триглицеридов (ТГ).
Статины предотвращают развитие атеросклероза коронарных и церебральных артерий, а при длительном приёме уменьшают размер бляшек в сосудах. Эти препараты необходимы пациентам с гиперлипопротеинемией и атеросклерозом для профилактики инфаркта миокарда и инсульта.
Перед тем, как начать принимать статины, необходимо определить липидный профиль, а также проверить состояние печени по содержанию в крови печёночных ферментов (АСАТ, АЛАТ). Статины применяют в безопасных дозировках до достижения целевых уровней ЛПНП. Дозировка зависит от кардиоваскулярного риска пациента.
Для оценки безопасности и эффективности назначенной дозы через месяц после начала приёма необходимо повторно провести анализы на липидный профиль, АСАТ и АЛАТ. Эффект проявляется в течение первой недели от начала лечения. Через две недели он составляет 90 % от максимального действия. Наибольший эффект достигается к четвёртой неделе и затем остаётся постоянным.
Если целевой уровень ЛПНП достигнут и препарат не влияет отрицательно на печень, то статин в данной дозировке применяют длительно. Липидный профиль, АСАТ и АЛАТ контролируют через каждые 3–6 месяцев. При повышении печёночных ферментов выше трёх норм препарат перестают применять.
Целевые уровни при снижении ЛПНП зависят от кардиоваскулярного риска [7] .
Помимо снижения холестерина, статины положительно влияют на состояние внутренней оболочки артерий, стабилизируют атеросклеротические бляшки и улучшают текучесть крови.
Статины обычно хорошо переносятся, но у некоторых пациентов возникают побочные эффекты, например боль в мышцах. Принимать препараты следует под постоянным контролем врача, вовремя корректировать их дозу или использовать в комбинации с другими лекарствами.
Фибраты
Фибраты (Фенофибрат) стимулируют активность фермента липопротеинлипазы и тем самым ускоряют распад липопротеинов. Они снижают не только холестерин, но и триглицериды (ТГ). Это препараты выбора у больных с сахарным диабетом, у которых чаще всего повышены ТГ.
Ингибиторы всасывания холестерина в кишечнике
Ингибиторы всасывания холестерина (Эзетимиб) используются как терапия второй линии в комбинации со статинами. Их назначают, если не удалось снизить уровень липопротеинов до целевых показателей, а также при невозможности принимать статины [5] .
Секвестранты желчных кислот
Секвестранты (Холестирамин, Колестипол) — ионообменные смолы, которые не дают желчным кислотам всасываться в кишечнике. Истощение запасов этих кислот активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом.
Приём препаратов данной группы часто вызывает побочные эффекты: метеоризм, задержку стула, тошноту, боль или дискомфорт в верхнем отделе живота, что ограничивает их применение.
Моноклональные антитела
Ингибиторы PCSK9 (Алирокумаб, Эволокумаб) — моноклональные антитела, которые связываются с рецепторами ЛПНП в печени и стимулируют распад липопротеинов. Они вводятся подкожно, обычно 1 раз в 2 недели или 1 раз в месяц в зависимости от препарата. Назначаются пациентам с очень высоким риском сердечно-сосудистых заболеваний и при невозможности принимать статины [7] .
N-3 жирные кислоты
Для снижения уровня триглицеридов и липопротеинов (особенно ЛПОНП) можно принимать эйкозапентаеновую и докозагексаеновую кислоты. Точную дозировку определяет врач [8] .
Гиполипидемическую терапию важно назначать вовремя, чтобы предотвратить развитие атеросклероза и его осложнений.
Прогноз. Профилактика
При ранней диагностике гиперлипопротеинемии и своевременном снижении уровня атерогенных липопротеинов прогноз благоприятный.
Заболевание может долго протекать без симптомов и выявиться только при профилактическом исследовании, поэтому необходимо регулярно определять липидный профиль. Это поможет избежать атеросклероза и его серьёзных осложнений: инфаркта миокарда, инсульта и т. д.
Если дислипидемия диагностирована при развившемся атеросклерозе, то следует изменить питание и начать медикаментозное лечение. Если удаётся добиться целевых уровней липидов в крови, то прогноз благоприятный. В таком случае сердечно-сосудистый риск значительно снижается. Пациенту необходимо следовать рекомендациям врача и регулярно делать липидограмму.
Прогноз неблагоприятный при значительном повышении уровня липидов в крови, сопутствующих заболеваниях, таких как артериальная гипертензия, сахарный диабет, хроническая болезнь почек и осложнения атеросклероза. Такие пациенты находятся в группах высокого и очень высокого риска с большой смертностью.
Профилактика гиперлипопротеинемии
Цель первичной профилактики — уменьшить влияние возможных причин гиперлипопротеинемии. Для этого нужно правильно питаться, не курить, больше двигаться и по возможности исключить препараты, нарушающие обмен липидов.
При вторичной профилактике обязательно назначается медикаментозное лечение. Оно снизит уровень атерогенных липопротеинов и замедлит развитие атеросклероза и его грозных осложнений [7] .
Также для профилактики атеросклероза следует:
- Перестать курить и не злоупотреблять алкоголем. У курящих значительно чаще развивается ишемическая болезнь сердца, сильнее выражен атеросклероз артерий и выше риск внезапной смерти.
- Устранить гиподинамию. Высокая физическая активность замедляет поражение сосудов и уменьшает смертность от ИБС, повышает содержание в крови защитных липопротеинов высокой плотности. Рекомендуется заниматься утренней гимнастикой, дозированной ходьбой, бегом, туризмом, плаванием, ездить на лыжах и велосипеде, выполнять аэробные физические тренировки 3–5 раз в неделю по 20 минут.
- Придерживаться диеты и поддерживать нормальный вес.
- Нормализовать артериальное давление, чтобы оно не превышало 130–140/80–90 мм рт. ст.
- Следить за уровнем сахара в крови и лечить сахарный диабет.
- По возможности уменьшить стресс — создать психологически комфортные условия на работе и дома, использовать техники релаксации и медитации [10] .